Hẹp khúc nối bể thận- niệu quản làm cản trở dòng nước tiểu từ bể thận xuống niệu quản. Nếu không được phát hiện và điều trị kịp thời, thận có thể bị tổn thương nghiêm trọng. Phẫu thuật nội soi là phương pháp điều trị hiệu quả nhất của bệnh hẹp khúc nối bể thận niệu quản, trong đó phẫu thuật có sự hỗ trợ Robot là một hướng phẫu thuật mới có nhiều ưu điểm vượt trội.
Bệnh hẹp khúc nối bể thận – niệu quản là gì?
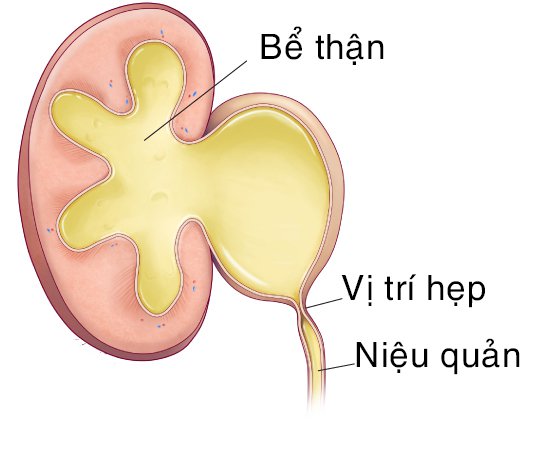
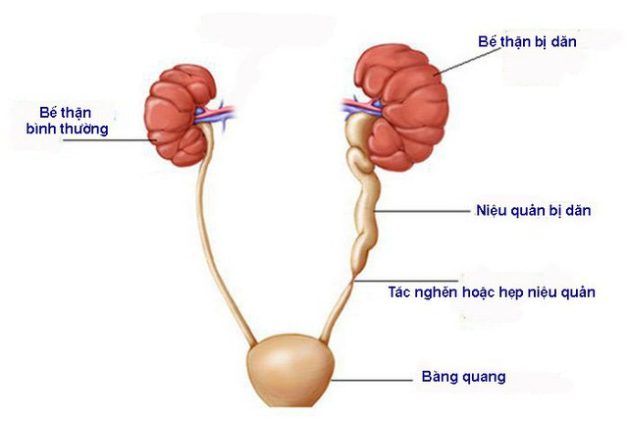
‒ Hẹp khúc nối bể thận – niệu quản là một bất thường ở phần nối giữa bể thận và niệu quản, gây cản trở dòng nước tiểu từ thận xuống niệu quản. Nước tiểu giữa bể thận với niệu quản bị tắc nghẽn làm bể thận bị ứ nước, giãn to. Nếu không được điều trị, thận có thể bị hủy hoại hoàn toàn.
‒ Hẹp khúc nối bể thận – niệu quản có thể xuất hiện ở một bên hoặc hai bên, nhưng tỉ lệ hẹp bên trái cao hơn bên phải gấp hai lần.
 ‒ Hẹp khúc nối bể thận – niệu quản là nguyên nhân gây tắc nghẽn phổ biến nhất ở trẻ em. Bệnh thường gặp ở trẻ em khoảng 5 tuổi, ở người lớn bệnh thường được chẩn đoán ở tuổi 30-40 với tỉ lệ gặp ở nam cao gấp đôi nữ giới.
‒ Hẹp khúc nối bể thận – niệu quản là nguyên nhân gây tắc nghẽn phổ biến nhất ở trẻ em. Bệnh thường gặp ở trẻ em khoảng 5 tuổi, ở người lớn bệnh thường được chẩn đoán ở tuổi 30-40 với tỉ lệ gặp ở nam cao gấp đôi nữ giới.
‒ Bệnh có khuynh hướng gia đình, nếu trong gia đình có người bị hẹp khúc nối bể thận niệu quản thì người thân sẽ có nguy cơ mắc bệnh cao hơn.
Nguyên nhân gây ra bệnh hẹp khúc nối bể thận – niệu quản?
Có nhiều nguyên nhân gây hẹp khúc nối bể thận – niệu quản như:
+ Bẩm sinh: Niệu quản cắm vào bể thận ở vị trí bất thường, đoạn khúc nối không có nhu động.
+ Mạch máu bất thường chèn ép vào niệu quản.
+ Phản ứng viêm tạo xơ sau phẫu thuật hoặc các chấn thương: Sau phẫu thuật niệu quản, nang giả niệu nhiễm trùng, xơ hóa sau phúc mạc,…
+ Khối u lành tính hoặc ác tính ở đường tiết niệu.
Hẹp khúc nối bể thận – niệu quản có những triệu chứng gì?
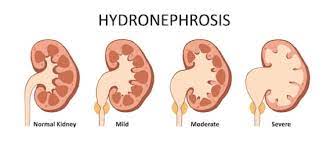
– Bệnh thường tiến triển âm thầm không gây các triệu chứng, chỉ được phát hiện tình cờ khi siêu âm ổ bụng hoặc khi đã xuất hiện các biến chứng: thận ứ nước lớn, giảm chức năng thận một phần hoặc hoàn toàn.
– Trong một số trường hợp, người bệnh sẽ có một hoặc nhiều các triệu chứng như:
+ Đau hông lưng: Đau một bên hông lưng, đau bụng mơ hồ (đau quanh rốn) lâu ngày, mỏi lưng tái diễn. Triệu chứng điển hình: Khi uống nhiều nước sẽ gây đau lưng, đau cách hồi kèm buồn nôn và nôn hoặc cơn đau quặn thận.
+ Các triệu chứng nhiễm khuẩn đường tiết niệu, sỏi bể thận, suy thận: Tiểu buốt, tiểu rát, tiểu lắt nhắt, sốt.
+ Tiểu máu.
Hẹp khúc nối bể thận – niệu quản có thể xảy ra biến chứng gì nếu không điều trị?
– Sỏi bể thận.
– Nhiễm trùng tiểu.
– Suy thận.
Phẫu thuật hẹp khúc nối bể thận niệu quản
Phương pháp điều trị chính của bệnh hẹp khúc nối bể thận- niệu quản là phẫu thuật.
Các phương pháp phẫu thuật hẹp khúc nối bể thận niệu quản bao gồm:
-
Nội soi niệu quản xẻ rộng chỗ hẹp
Thường dùng cho trường hợp hẹp khúc nối niệu quản – bể thận ở mức độ nhẹ hoặc vừa, không có mạch máu chèn ép niệu quản. Laser được dùng để rạch rộng trong lòng đoạn niệu quản hẹp tại phần nối bể thận – niệu quản, ống niệu quản được nong rộng, sau đó đặt một ống thông double J vào niệu quản. Có hai phương pháp tiếp cận: Nội soi thận qua da hoặc nội soi niệu quản ngược dòng.
-
Phẫu thuật tạo hình khúc nối bể thận – niệu quản
Phẫu thuật nội soi hoặc mổ mở để cắt bỏ đoạn hẹp khúc nối bể thận – niệu quản, sau đó tạo hình khâu nối niệu quản với bể thận. Đây là phương pháp đang được áp dụng phổ biến hiện nay.
Phẫu thuật sẽ cải thiện khả năng thoát nước tiểu từ bể thận xuống niệu quản. Chỉ thực hiện cắt thận khi thận đã mất chức năng (chức năng thận bên có bệnh còn dưới 10-15%) và thận còn lại chức năng còn tốt.
Bệnh nhân sau phẫu thuật cần được theo dõi liên tục làm các xét nghiệm hình ảnh như: Siêu âm hệ tiết niệu, X – quang niệu đồ tĩnh mạch, CT Scan hệ tiết niệu hoặc Xạ hình thận để kiểm tra bệnh có tái phát không.
Phẫu thuật với Robot hỗ trợ trong điều trị hẹp khúc nối bể thận – niệu quản
Phẫu thuật với Robot hỗ trợ là một bước phát triển vượt bậc của ngoại khoa, một hướng tiếp cận mới nhiều triển vọng và là xu hướng phát triển của ngành phẫu thuật. Phẫu thuật với Robot hỗ trợ có nhiều ưu điểm so với mổ hở và mổ nội soi kinh điển.
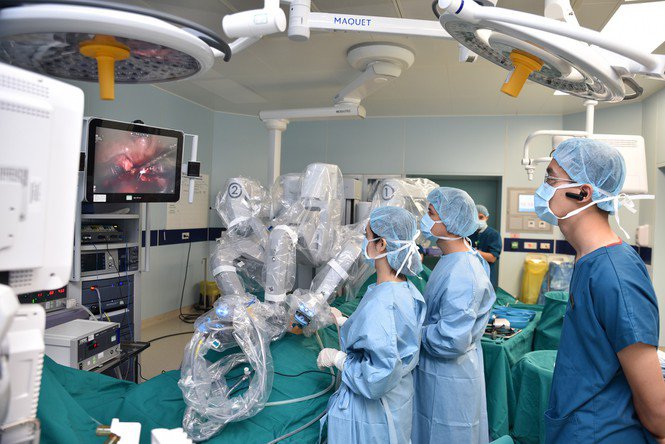
Với cấu trúc tinh vi, hiện đại, mô phỏng hoàn hảo hoạt động của tay người, góc phẫu thuật rộng lên đến 540 mà không cánh tay con người nào có thể thực hiện được, hình ảnh phóng đại ba chiều nên robot có khả năng chẩn đoán và thực hiện phẫu thuật chính xác, ít xâm lấn. Do đó, phẫu thuật với Robot hỗ trợ mang đến hiệu quả điều trị và độ an toàn cao, giảm đau đớn và các biến chứng cho người bệnh, đảm bảo tính thẩm mỹ, giúp rút ngắn thời gian nằm viện, người bệnh nhanh hồi phục.
Những điều bệnh nhân cần thực hiện trước phẫu thuật để đảm bảo an toàn
– Trong thời gian điều trị, nếu muốn sử dụng các loại thuốc, thực phẩm chức năng ngoài y lệnh cần phải xin ý kiến của bác sỹ.
– Thực hiện đầy đủ các xét nghiệm cần thiết trước mổ như: Công thức máu, chức năng đông máu, chức năng gan, chức năng thận, HIV, viêm gan B, chụp phim phổi, điện tâm đồ, siêu âm tim.
– Phải nhịn ăn uống hoàn toàn trước mổ (kể cả uống nước, sữa, café, kẹo cao su) ít nhất 6h, để tránh biến chứng trào ngược thức ăn gây sặc, ảnh hưởng đến tính mạng trong quá trình mổ. Nếu đã lỡ ăn uống thì phải báo lại nhân viên y tế.
– Cởi bỏ tư trang cá nhân, răng giả, kính áp tròng, lông mi giả (nếu có) giao cho người nhà giữ hoặc nếu không có người nhà có thể ký gửi tại phòng hành chính khoa.
– Cắt ngắn và tẩy sạch sơn móng tay chân (nếu có), búi tóc gọn gàng đối với nữ, cạo râu sạch sẽ đối với nam.
– Cạo sạch lông bộ phận sinh dục và tắm trước mổ, mặc quần áo vô trùng của bệnh viện (không mang đồ lót), cột tóc gọn gàng (đối với nữ) và đội mũ phẫu thuật trùn kín tóc.
– Đi tiểu trước khi chuyển mổ.
– Không xóa ký hiệu đánh dấu vị trí vết mổ.
Những vấn đề nhân viên y tế sẽ thực hiện cho bệnh nhân trước phẫu thuật
– Bệnh nhân hoặc người nhà >18 tổi (ba/mẹ/vợ/chồng) cần phải ký cam kết trước mổ.
– Truyền dịch nuôi dưỡng giúp bệnh nhân đỡ đói và khát trong thời gian nhịn ăn chờ mổ.
– Tiêm kháng sinh dự phòng nhiễm trùng vết mổ.
– Bơm thuốc vào hậu môn để làm sạch trực tràng.
– Nhân viên y tế vận chuyển bệnh nhân xuống phòng mổ bằng xe lăn.
Cần lưu ý gì trong thời gian nằm viện điều trị?
Những biểu hiện bình thường diễn ra sau phẫu thuật
– Đau hoặc căng tức vết mổ vùng hông lưng khi gồng bụng hoặc khi căng cơ.
– Những ngày đầu sau mổ vết mổ sẽ có ít dịch và máu thấm băng.
– Cảm giác chướng bụng.
Những tình trạng trên sẽ giảm dần theo từng ngày.
– Tức nhẹ vùng lưng và tê hai chân do tác dụng phụ của thuốc gây tê, hoặc cảm giác chóng mặt, buồn nôn do tác dụng của thuốc mê. Tình trạng này sẽ giảm dần 24h sau mổ.
– Nước tiểu ra ống thông tiểu đường dưới và dịch ống dẫn lưu tại vết mổ sẽ có màu hồng loãng, sau đó nước tiểu sẽ nhạt dần và bình thường.
– Sau khi rút sonde tiểu, sẽ có cảm giác kích thích đi tiểu thường xuyên hơn, kể cả nhu cầu phải thức dậy ban đêm để đi tiểu do bác sỹ có đặt ống thông JJ niệu quản từ thận xuống bàng quang, tình trạng này sẽ hết khi được rút thông JJ.
Các biến chứng cần theo dõi và báo nhân viên y tế
– Đau nhiều vết mổ quá sức chịu đựng.
– Vết thương có máu tươi ướt đẫm toàn bộ băng.
– Khi thấy rò nước tiểu qua vị trí vết mổ ướt hết gạc.
– Nước tiểu không chảy ra bọc dẫn lưu trên 3h kèm theo đau tức bụng dưới, hoặc nước tiểu có máu đỏ tươi lượng nhiều hoặc máu cục.
– Biểu hiện sưng, đau tại vị trí vết mổ, kèm theo sốt.
– Chóng mặt nhiều, buồn nôn, nôn.
– Táo bón, khó đi cầu.
– Tuột thông tiểu hoặc ống dẫn lưu hố mổ.

Chế độ dinh dưỡng sau phẫu thuật
– Sau mổ 6h, hết cảm giác buồn nôn và tê hai chân có thể ăn cháo uống sữa với số lượng ít và chia làm nhiều lần trong ngày.
– Ngày thứ 2 sau mổ có thể ăn uống bình thường tăng cường dinh dưỡng, bổ sung nhiều rau – củ – quả để tránh táo bón.
– Chế độ ăn tránh các chất kích thích như: Tiêu, ớt, rượu, bia, không hút thuốc lá vì làm chậm lành vết mổ và hạn chế công dụng của thuốc điều trị.
Chế độ vận động sau phẫu thuật
– Ngày đầu sau mổ: Nằm nghỉ, vận động xoay trở nhẹ nhàng tại giường.
– Ngày thứ 2 sau mổ:
+ Đi lại nhẹ nhàng trong phòng bệnh hoặc sớm hơn khi hai chân hết tê hoàn toàn.
+ Tránh vận động mạnh, chạy nhảy, khuân vác đồ nặng.
Chế độ sinh hoạt sau phẫu thuật
– Mặc quần áo bệnh viện và thay hằng ngày để đảm bảo vệ sinh tránh nhiễm trùng vết mổ.
– Cần vệ sinh thân thể bằng khăn ấm, không nên tắm vì sẽ tăng nguy cơ nhiễm trùng vết thương nếu nước dính vào vết thương.
– Đi cầu tránh rặn nhiều dễ dẫn tới tăng nguy cơ rò nước tiểu, chảy máu vết mổ.
– Khi đi lại hoặc nằm bọc nước tiếu và bọc dẫn lưu hố mổ phải để thấp hơn vị trí chân ống dẫn lưu khoảng 30cm.
– Xả nước tiểu khi đầy 2/3 bịch nước tiểu, không để quá đầy tránh nước tiểu trào ngược trở lại vào bàng quang gây nhiễm trùng ngược dòng.
– Không tự ý rút ống sonde tiểu.
– Không để gập ống thông tiểu.
Chăm sóc vết thương
– Vết thương sẽ được thay băng 1 lần/ ngày hoặc nhiều hơn nếu dịch thắm băng lượng nhiều.
– Vết mổ sẽ được cắt chỉ sau 7-10 ngày kể từ ngày mổ.
– Sonde tiểu sẽ được rút ngày đầu sau mổ.
– Dẫn lưu hố mổ sẽ được rút khi có chỉ định của bác sỹ.
Những điều cần biết sau khi ra viện?
Theo dõi bệnh và chăm sóc vết thương

– Uống thuốc đúng hướng dẫn theo toa ra viện.
– Nếu trong quá trình uống thuốc có những triệu chứng bất thường như: Ngứa, buồn nôn, chóng mặt, tức ngực, khó thở,… cần tới bệnh viện để được khám và xử trí.
– Cách chăm sóc vết mổ:
+ Nên thay băng ngày 1 lần tại bệnh viện hoặc có thể đăng ký dịch vụ thay băng tại nhà của bệnh viện Gia Đình để được điều dưỡng và bác sỹ theo dõi tình trạng vết thương, thay băng tại cơ sở y tế địa phương nếu bệnh nhân ở xa bệnh viện.
+ Phải giữ vết mổ sạch và khô, nếu bị ướt phải thay băng ngay.
+ Vết mổ sẽ được cắt chỉ sau 7-10 ngày kể từ ngày phẫu thuật.
Chế độ dinh dưỡng
– Uống nhiều nước 2.5 l/ngày, bổ sung thêm nước cam, chanh.
– Ăn uống bình thường tăng cường dinh dưỡng và rau, củ, quả (rau mồng tơi, rau đay, rau lang, khoai lang, chuối, đu đủ…) để tránh tình trạng táo bón.
– Tránh các chất kích thích như thức ăn quá cay nóng, rượu, bia, thuốc lá (vì các thực phẩm này làm chậm lành vết thương và giảm tác dụng của thuốc điều trị).
Chế độ sinh hoạt và tập luyện
– Cần lau người bằng nước ấm, có thể tắm rửa sau khi vết mổ liền tốt và đã cắt chỉ. Trong vòng 3 ngày đầu sau cắt chỉ mỗi lần tắm phải thay băng vết mổ ngay.
– Tránh lao động nặng trong thời gian chưa rút sonde JJ.
– Đặc biệt bệnh nhân cần lưu ý tránh tăng áp lực ổ bụng gây rò nước tiểu qua vết mổ cũng như làm cho sonde JJ cọ sát gây ra giểu máu như:
+ Đi lại nhẹ nhàng, không chạy nhảy lò cò, không mang vác đồ nặng.
+ Không nên đi xe đạp hoặc xe máy trên đường gập ghềnh nhiều ổ gà.
+ Tránh táo bón, tránh rặn nhiều khi đi cầu.
+ Loại bỏ các yếu tố nguy cơ: Táo bón, u xơ tiền liệt tuyến. Nếu có bệnh nhân cần phải điều trị ngay.
Những thời điểm cần tái khám?
– Cần tái khám theo hẹn của bác sỹ để rút ống thông JJ.
– Phải khám ngay khi có các triệu chứng bất thường như:
+ Nếu nhiễm trùng nước tiểu, bệnh nhân có thể có triệu chứng như sốt, đau bụng dưới, rét run, nước tiểu đục.
+ Vết mổ đau nhiều, sung đỏ, có dịch mủ chảy ra.
+ Nước tiểu có máu đỏ tươi lượng nhiều.
+ Ống thông bị tuột ra.







